La salud pública, aunque pueda parecer a veces que no está presente en ningún lado, está en todas partes. La mayoría de nosotros damos por sentada la limpieza de nuestro aire y del agua hasta que de golpe nos informamos que ambos pueden estar contaminados. No pensamos dos veces en las cadenas de suministro de alimentos a menos que conozcamos sobre el daño que produce comer muchas harinas y alimentos ultraprocesados en lugar de alimentos frescos. Y, hasta hace poco, nos subíamos a un subte o colectivo sin preocuparnos por los virus que se transmiten habitualmente por el aire. En otras palabras, el impacto de la salud pública es en gran parte invisible, hasta que hay una crisis. Sólo entonces nos damos cuenta del papel que juega en nuestra vida diaria.
No hay dudas de que hoy en día la salud pública está en todos lados, pero por primera vez en la historia reciente, emerge como un tema prioritario en la agenda política y social a nivel global. La pandemia de COVID-19 ha sido un fuerte llamado de atención a las muchas amenazas para la salud en el planeta, no sólo por estos peligrosos virus respiratorios que pueden dar la vuelta al mundo en días, sino también por la creciente escasez de trabajadores de salud a nivel global o las desigualdades sistémicas que determinan quién puede acceder a alimentos nutritivos, espacios verdes y atención médica de alta calidad. Sobre todo en estos tiempos, donde se ha revelado con extrema crudeza la grosera inequidad en el reparto de vacunas para el COVID 19 entre países ricos y países pobres.
En nuestro país, y como consecuencia de la pandemia, que nos viene pegando duro hace casi un año y medio, la vicepresidenta Cristina Fernández, en al menos un par de actos públicos en el último tiempo, puso el tema de la reforma sanitaria en la agenda gubernamental junto a las autoridades políticas de la provincia de Buenos Aires. Aunque con menor estridencia, también levantaron el tema el Presidente y la ministra de Salud de la Nación.
El comentario de la vicepresidenta sirvió como una suerte de despertador para movilizar al sector en la discusión de una potencial reforma sanitaria.
Al mismo tiempo, otros actores del sector, como muchos dirigentes gremiales a cargo de obras sociales o dirigentes del sector privado, se pusieron rápidamente a la defensiva, entendiendo que el metamensaje de la vicepresidenta tiene más que ver con ir por la caja de las obras sociales o la “estatización” del sistema privado que con una reforma que mejore la atención de la salud en la Argentina. En este sentido, la oposición cuestionó la oportunidad de estos anuncios y las sospechas sobre cuáles podrían ser los objetivos últimos de esta nueva preocupación del gobierno. En definitiva, el comentario de la vicepresidenta sirvió como una suerte de despertador para movilizar al sector en la discusión de una potencial reforma sanitaria.
Una oportunidad
Según John W. Kingdon, un prestigioso politólogo norteamericano, las políticas públicas encuentran su ventana de oportunidad para entrar en la agenda gubernamental cuando la sociedad reconoce un problema que es prioritario resolver, se dispone de instrumentos (políticas o policies en inglés) para dar cuenta de ese problema, y los diferentes actores ejercen su influencia y poder para posicionarse, darles forma y controlar las alternativas y opciones que están sobre la mesa de negociaciones (la “política” de las políticas o politics en inglés).
Sin dudas, la pandemia de COVID-19 ha agravado y sobre todo desnudado las importantes disparidades sanitarias en nuestro país. Por primera vez, la protección de la salud pública ha escalado en la agenda gubernamental y en la agenda social como nunca antes y la sociedad y los políticos han comprendido e internalizado cabalmente las razones por las que la salud pública es un bien público que debe ser consagrado como un derecho merecido. Sin embargo, ante la visibilización de la salud pública como un problema a resolver, como dudosa “externalidad positiva” de la pandemia, es necesario hacerse algunas preguntas. Más allá de la visualización más cruda de nuestros problemas sanitarios, ¿seguiremos pensando que el sistema de salud sólo sirve para resolver situaciones de crisis o desastres como lo que estamos viviendo? En otras palabras, ¿podremos esperar que la salud perdure en la agenda pública para comenzar a mitigar sus enormes limitaciones y desigualdades a través del acceso y cobertura universal?
Comparado con otros países de la región, el sistema de salud argentino es uno de los más robustos y sólidos en cuanto a acceso y cobertura de servicios.
Comparado con otros países de la región, el sistema de salud argentino es uno de los más robustos y sólidos en cuanto a acceso y cobertura de servicios. Como podemos observar en los gráficos de cobertura sanitaria y gasto en salud elaborados por el Ministerio de Salud en nuestra gestión, la cobertura pública o casi pública (seguridad social) es muy amplia, así como el gasto sanitario, que es uno de los más altos de Latinoamérica, alcanzando casi 10% del PBI. Sin embargo, esta cobertura es muy desigual, tal como también podemos observar en el gráfico de distribución de la cobertura por quintilos de ingreso.
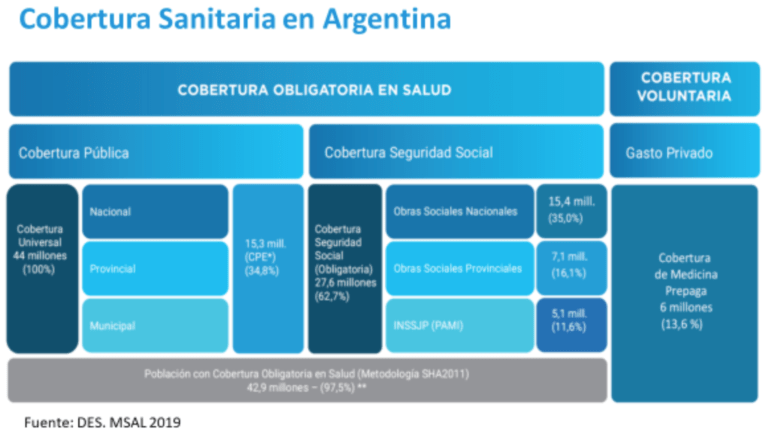
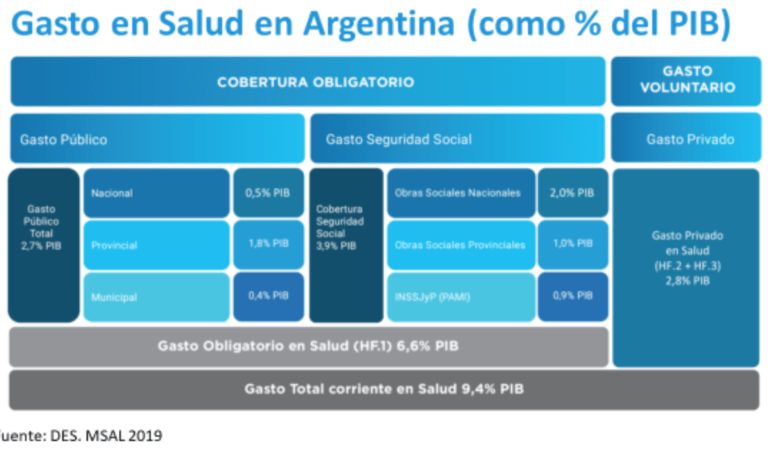
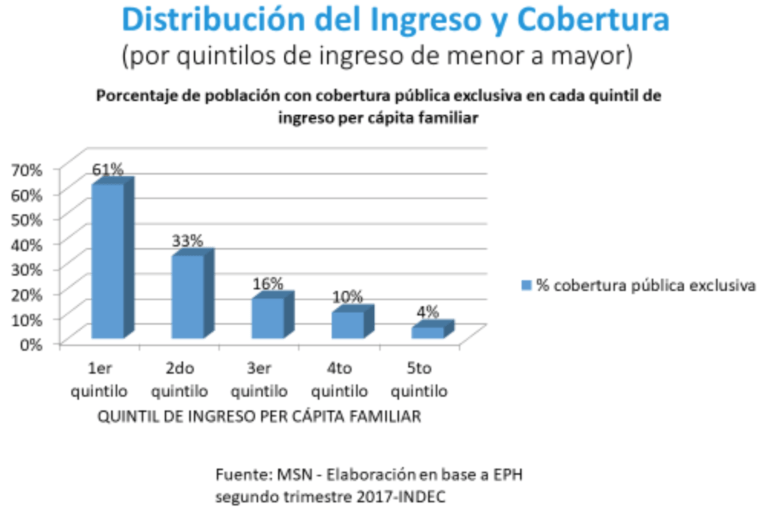
Este gasto ha aumentado como consecuencia de la aceleración de la innovación tecnológica impulsada en gran medida por la explosión de nuevos medicamentos, en muchos casos más efectivos y prometedores, pero al mismo tiempo extremadamente más costosos. En este contexto de mayor demanda de servicios debido también al envejecimiento de la población y la epidemia de enfermedades crónicas, la presión sobre el sistema de salud no tiene precedentes.
A pesar de la inversión, nuestros resultados sanitarios están muy por debajo de lo que cabría esperar, en buena medida por la altísima segmentación del sector (público, seguridad social y privado) y la enorme fragmentación institucional al interior de cada uno de los subsectores. Esto resulta en un sistema ineficiente, inequitativo y con disparidades sanitarias inadmisibles. Por ejemplo, la mortalidad infantil varía entre dos y tres veces entre distintas provincias, y la materna, ocho veces. El tiempo del tratamiento inicial del infarto de miocardio varía ampliamente entre provincias y obras sociales ricas y pobres. Aún más, la mortalidad por cáncer de cuello de útero, asociado a la pobreza, varía casi ocho veces, y la de cáncer colorrectal, casi cinco veces entre regiones ricas y pobres de nuestro país, debido a menores prácticas preventivas. Estas diferencias también se ven en mayores demoras para el inicio del tratamiento del cáncer de mama, o en la detección y tratamiento de hipertensión o diabetes, o los problemas de salud mental.
Si bien cualquier ciudadano tiene derecho a recibir atención gratuita en una institución de salud pública, cobertura nominal no es lo mismo que cobertura efectiva.
Si bien cualquier ciudadano o residente en la Argentina tiene derecho a recibir atención gratuita en una institución de salud pública, cobertura nominal no es lo mismo que cobertura efectiva. Cobertura efectiva no es sólo atenderse episódicamente en la guardia de un hospital, sino que además implica tener un médico de familia que asegure un acceso oportuno, continuo y coordinado; una historia clínica electrónica interoperable que permita mejorar la calidad de atención independientemente de donde se encuentre el paciente; una red de atención que articule los distintos niveles de complejidad entre el consultorio o centro de salud y el hospital; y protocolos y guías de práctica clínica para problemas de salud prioritarios en los que resultan inaceptables las desigualdades en la atención.
Aunque históricamente la reforma de salud no ha sido una prioridad en nuestro país, hay crecientes factores externos e internos que afectan a los gobiernos, los financiadores, los prestadores y el público en general que comienzan a visibilizar la necesidad de cambios profundos, y por lo tanto los políticos le están prestando cada vez más atención. Como principal factor externo, cabe señalar a la pandemia de COVID-19 y sus desastrosas consecuencias sanitarias, económicas y sociales. Esta tragedia, que impactó terriblemente en 2020 y amenaza permanecer todo 2021 y probablemente buena parte de 2022, ha elevado la salud pública, las políticas sanitarias y la reforma del sistema de salud al tope de la agenda política y social. Otros factores externos que es necesario considerar incluyen los desajustes permanentes de la macroeconomía como la recesión prolongada y el déficit fiscal, el desempleo y el aumento estructural de la pobreza que impactan fuertemente en la respuesta que puede dar el sistema de salud a las crisis recurrentes de las últimas décadas.
Entre los factores y determinantes internos que impulsan los procesos de reforma sanitaria y que tienen que ver con defectos y deficiencias estructurales y de procesos en cada uno de los sectores, podemos citar:
En el sector público: Aproximadamente 16 millones de personas (35% de la población) en la Argentina no tienen seguro de salud y sólo reciben atención médica por parte de los efectores públicos en cada provincia o municipio. Algunos de sus problemas fundamentales son aquellos relacionados con la organización federal del sector público y las políticas de descentralización fallidas a niveles subnacionales en la financiación y prestación de servicios de salud que se dieron con las reformas de los ’70 y de los ’90. Otros factores, como el racionamiento implícito de servicios y prestaciones basado en una canasta de prestaciones “aspiracional” pero no real o explícita ofrecida a la población, la falta de orientación a la atención primaria en la mayoría de los sistemas de salud pública provinciales, la baja capacidad institucional para la gestión, los sistemas de información deficientes tanto en hospitales como sobre todo en los centros de atención primaria de la salud en las provincias pobres, y la desigualdad con enormes disparidades sanitarias entre las jurisdicciones son también determinantes internos importantes en este sector;
En la seguridad social: los problemas en este sector que brinda cobertura al 60% de la población están relacionados principalmente con el alto número de obras sociales, en su gran mayoría muy pequeñas y con fondos de riesgo inestables. En efecto, 70% de las casi 300 obras sociales gremiales son inviables desde el punto de vista prestacional y financiero, pero son subsidiadas por ser cajas políticas de los sindicatos. Además de este serio problema estructural, podemos también incluir la pobre gestión, los ingresos desiguales basados en los salarios medios de las diferentes actividades, la mala redistribución de los ingresos para compensar inequidades entre diferentes obras sociales, la falta de criterios explícitos para definir y actualizar el programa médico obligatorio (PMO) y el fondo de reembolso de prestaciones de alto costo (SUR), que debe garantizarse para todos los beneficiarios, los sistemas de información deficiente y la casi inexistente rendición de cuentas y falta de transparencia. Por otro lado, la amplia variabilidad en los beneficios realmente proporcionados en las obras sociales como resultado de la desregulación, los arreglos con las empresas de medicina prepagas (EMP) y el “descreme” resultante que erosiona la base de solidaridad, constituyen otros factores que contribuyen a su ineficiencia e inequidad. Finalmente, no pueden soslayarse los problemas crónicos de sostenibilidad del PAMI, que cubre a 5 millones de beneficiarios, y cuya lógica sanitaria merece ser rediscutida en el marco de un proceso de reforma de la seguridad social.
En el sector de los seguros y prestadores privados: por un lado, el sector prepago, que cubre a más de 6 millones de personas, de las cuales dos tercios desregulan desde las obras sociales presenta serios problemas que surgen producto de un marco normativo rígido que obliga a los planes prepagos a aceptar todas las nuevas tecnologías cubiertas por el PMO o SUR, pero al mismo tiempo obstaculizan el establecimiento de actualización de las cuotas, en función de los costos incrementales que devienen, entre otras razones, de la incorporación de medicamentos innovadores de alto precio y nuevas tecnologías a la cobertura. En efecto, se requiere una autorización especial de la Superintendencia de Servicios de Salud para aumentar las cuotas de las EMP, sujeta a la justificación del aumento de la estructura de costos, lo que crea desafíos para su sostenibilidad en el contexto de las alta tasas de inflación general e inflación de salud en nuestro país.
Por otro lado, el sector prestacional privado no integrado verticalmente a las EMP, que ya venía muy golpeado luego de la crisis de 2001, agravó sus problemas financieros con la dramática reducción de las prestaciones a lo largo de la pandemia, lo que parece que se repetirá en 2021. En efecto, la tensión cada vez mayor entre EMP y prestadores (clínicas, sanatorios y centros de diagnóstico o tratamiento) por los bajos aranceles y la falta de actualización de las prestaciones que se les pagan a estos últimos (incluyendo también los pagos de las obras sociales), generan una situación que amenaza su sustentabilidad y provoca desaparición de efectores, sobre todo en el interior del país.
Finalmente, la ausencia de un marco regulatorio que defina las políticas de cobertura de nuevos medicamentos y tecnologías imposibilita que estos beneficios lleguen a quienes más lo necesitan. Por el contrario, en muchos casos, quienes logran acceder a estos beneficios son aquellos que tienen mayor influencia sobre las autoridades sanitarias o más predicamento para lograr amparos judiciales.
Qué se hizo
En nuestra gestión, entre 2017 y 2019 uno de los objetivos principales fue la ampliación de la cobertura efectiva, definida en base a tres ejes estratégicos:
1) Aumento de la cobertura territorial orientada a la atención primaria implementada a través de la estrategia de salud familiar (ESF).
2) Aumento de la cobertura digital por medio de historias clínicas interoperables y sistemas de información para la gestión.
3) Aumento de la cobertura prestacional y mejoramiento de calidad con especial foco a la prevención y control de enfermedades crónicas y problemas de salud mental así como en algunas enfermedades endémicas desatendidas (tuberculosis, enfermedades de transmisión sexual), entre otras.
Al final de nuestra gestión, más de un millón y medio de personas con cobertura pública tenían su médico de familia y un equipo de salud familiar a cargo en 22 de las 24 provincias.
Al final de nuestra gestión, más de un millón y medio de personas con cobertura pública tenían su médico de familia.
El aumento de la cobertura digital fue otro eje fundamental que incluyó el desarrollo y fortalecimiento de los sistemas de información y la elaboración de estándares de interoperabilidad para los diferentes sistemas existentes. En este sentido, la integración de los datos clínicos, administrativos y de gestión a través de la implementación de historias clínicas electrónicas interoperables constituyó la plataforma para mejorar la continuidad y la calidad de los cuidados de las personas en los diferentes niveles de complejidad del sistema de atención. Al final de nuestra gestión, casi 3 millones de usuarios del sistema público tenían historias clínicas electrónicas interoperables a lo largo y ancho del país.
Finalmente, el último eje de aumento de cobertura prestacional con mejoramiento de calidad requirió explicitar los servicios que se brindan en cada una de las instituciones, facilitar el acceso a turnos programados y definir líneas de cuidado prioritarias con foco en la prevención y control de enfermedades crónicas y otras condiciones prevalentes o desatendidas, desplegando redes de atención que articularan e integren los diferentes niveles de complejidad dentro de cada sector y entre los distintos subsectores (público, seguridad social y privado).
Qué falta
Aunque Argentina ha logrado una cobertura nominal, el país todavía necesita lograr una cobertura efectiva, especialmente en lo que respecta a la calidad y la equidad. En este sentido, el objetivo final debe ser alcanzar una cobertura real y no aspiracional mediante el fortalecimiento de los sistemas de salud provinciales en esquemas de aseguramiento público, la utilización de un enfoque explícito en la fijación de prioridades, la implementación de marcos regulatorios y políticas para determinar precios, acceso y cobertura de nuevos medicamentos y otras tecnologías, la reducción de las disparidades sanitarias, por lo menos en los problemas de salud priorizados, y la reorientación del sistema de salud hacia la atención primaria.
La reforma del sistema de salud es un proceso que involucra un sistema complejo y es un enorme desafío lograr su viabilidad política y económica.
La reforma del sistema de salud es un proceso que involucra un sistema complejo, compuesto por muchos actores con intereses diversos y es un enorme desafío lograr su viabilidad política y económica. Por lo tanto, requiere una visión y estrategias a largo plazo y no soluciones simples y cortoplacistas. Este proceso, cuyo ámbito natural de discusión debe ser el Congreso de la nación, e incluir a todos los actores: gobiernos, legisladores, partidos políticos, dirigentes de todos los subsectores, academia, actores sociales, medios de comunicación, grupos de interés y el interés y motivación del público general, no puede llevarse a cabo a los empujones o bajo amenazas. Para que este proceso avance, se debe avanzar “paso a paso” para encontrar el más amplio consenso, sabiendo que representa una gran oportunidad para lograr un transformación que logre un sistema más efectivo, más equitativo y de mejor calidad para los recursos que se invierten.
Si te gustó esta nota, hacete socio de Seúl.
Si querés hacer un comentario, mandanos un mail.






